Om systematisch te leren van incidenten in de zorg (LIZ) is een verantwoordelijkheidsverdeling (LIZ-activiteiten) en veiligheidscultuur essentieel.
LIZ-model stap 1: Meldingsbereidheid
Nivel-dossier Patiëntveiligheid
 Om systematisch te leren van incidenten in de zorg (LIZ) is een verantwoordelijkheidsverdeling (LIZ-activiteiten) en veiligheidscultuur essentieel. Er is sprake van een veiligheidscultuur als zorgverleners zich bewust zijn van de risico’s van hun eigen handelen. Daarbij voelen ze zich vrij om elkaar aan te spreken, waarbij niet wordt gesproken over de schuldvraag. Het is dus van belang dat zorgverleners ‘blame free’ oftewel veilig (LIZ-model Juridisch kader) kunnen melden. Zorgverleners hoeven dan niet te vrezen voor disciplinaire maatregelen of juridische procedures naar aanleiding van een melding [1]. Hierdoor neemt de meldingsbereidheid en daarmee de kennis over incidenten toe. Tot slot is er bij zorgverleners de bereidheid om incidenten te melden en hier op een systematische manier van te leren. Om dit te bereiken is een cultuuromslag nodig.
Om systematisch te leren van incidenten in de zorg (LIZ) is een verantwoordelijkheidsverdeling (LIZ-activiteiten) en veiligheidscultuur essentieel. Er is sprake van een veiligheidscultuur als zorgverleners zich bewust zijn van de risico’s van hun eigen handelen. Daarbij voelen ze zich vrij om elkaar aan te spreken, waarbij niet wordt gesproken over de schuldvraag. Het is dus van belang dat zorgverleners ‘blame free’ oftewel veilig (LIZ-model Juridisch kader) kunnen melden. Zorgverleners hoeven dan niet te vrezen voor disciplinaire maatregelen of juridische procedures naar aanleiding van een melding [1]. Hierdoor neemt de meldingsbereidheid en daarmee de kennis over incidenten toe. Tot slot is er bij zorgverleners de bereidheid om incidenten te melden en hier op een systematische manier van te leren. Om dit te bereiken is een cultuuromslag nodig.
- Wat?
-
Wat kan worden gemeld?
Niet alleen op basis van ernstige incidenten kunt u de kwaliteit van de geleverde zorg verhogen. Juist relatief kleine incidenten kunnen ook aangrijpingspunten bieden om te verbeteren.
Onder een incident verstaan we:
Een onbedoelde gebeurtenis tijdens het zorgproces die tot schade aan de patiënt/cliënt heeft geleid, had kunnen leiden of (nog) zou kunnen gaan leiden [bron 2].
Door middel van de volgende vragen worden de verschillen tussen de typen incidenten inzichtelijk:
- Is de patiënt/cliënt bij het incident betrokken?
- Zo ja, is er sprake van schade?
Hieruit volgen vier typen van incidenten: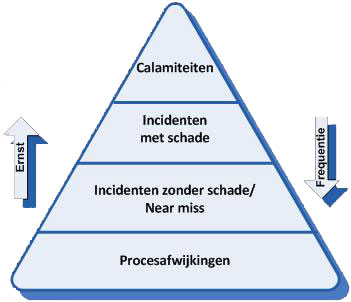
Incidentenpiramide
Tabel: Typen incidenten
Type incident: Is de patiënt/cliënt betrokken? Is er sprake van schade aan de patiënt/cliënt? Calamiteit ja ja, ernstige Incident met schade ja ja Incident zonder schade /
Near missja nee Procesafwijking nee nee Deze indeling kan u helpen bij vervolgstappen om systematisch te leren van incidenten; welke analysemethode kan worden gebruikt bij de verschillende incidenttypen en welke verbeteracties prioriteit dienen te krijgen.
In de praktijk is het soms lastig om te bepalen met wat voor type incident u te maken heeft. Om hier inzicht in te verkrijgen kunnen onderstaande tabellen helderheid bieden. Hierin worden per sector voorbeelden gegeven van de verschillende typen incidenten.
Klik op de sector om de voorbeelden te bekijken:
Geestelijke gezondheidszorgProcesafwijking
Incident zonder schade / Near miss
Incident met schade
Calamiteit
Het einde van de separeerperiode van een patiënt is niet opgenomen in diens dossier.
Door miscommunicatie tussen twee verpleegkundigen wordt een gesepareerde patiënt te lang niet gecontroleerd. Patiënt heeft gedurende deze periode geslapen.
Een gesepareerde patiënt wordt gedurende een te lange periode niet gecontroleerd. Patiënt merkt dit, waardoor diens onrust toeneemt.
Een gesepareerde patiënt wordt gedurende een te lange periode niet gecontroleerd. Hierdoor is niet opgemerkt dat de patiënt bewusteloos is geraakt.
Een drugsdealer op het terrein van een verslavingskliniek wordt ten onrechte aangezien voor een patiënt. De drugsdealer wordt met rust gelaten.
Een suïcidale patiënt op een gesloten opname-afdeling slaagt er enkele dagen in om medicatie niet in te nemen en pillen op te sparen. De voorraad wordt tijdig ontdekt.
Er ontstaat een conflict tussen twee patiënten dat door zorgverleners niet wordt opgemerkt. Eén van de patiënten geeft de ander een vuistslag op de slaap.
Een psychotische patiënt steekt eigen kleding in brand. De dienstdoende verpleegkundige is kort in dienst en weet slechts met vertraging maatregelen te nemen om de brand te blussen. De patiënt loopt ernstige brandwonden op.
GehandicaptenzorgProcesafwijking
Incident zonder schade / Near miss
Incident met schade
Calamiteit
Uit een steekproef komt naar voren dat niet al het personeel dat binnen de organisatie belast is met de dagelijkse begeleiding van cliënten voldoende gekwalificeerd is.
Hoewel 's nachts sprake is van toezicht via een soort intercom die wordt afgeluisterd door de nachtwaker, heeft de nachtwaker niet gehoord dat een bewoner zijn paviljoen had verlaten en over het terrein was gaan zwerven.
Een gehandicapte man steekt een gehandicapte vrouw in een rolstoel een oog uit.
Buiten aanwezigheid van medewerkers mishandelt een jongen van 16 een meisje van 19 tot 2 keer toe op de 1ste verdieping van een woongroep. Tussen de 1ste en 2de mishandeling zit bijna een uur, waarbij de medewerkers 'beneden' niet wisten wat er 'boven' gaande was. De mishandeling is zo ernstig dat het meisje zwaar gewond naar het ziekenhuis moet worden gebracht. Daar wordt zij gedurende 8 weken in coma gehouden om zo door de eerste periode van herstel heen te komen.
De dossiermap van een cliënt blijkt te zijn zoekgeraakt.
Zorgverlener constateert dat een defecte temperatuurregeling ertoe leidt dat het badwater te heet is. Cliënt is op dat moment nog niet in aanraking geweest met het water.
Patiënt niet teruggelegd in Zweedse band. Cliënt is daardoor gevallen met een hoofdwond als gevolg.
De inspectie ontvangt regelmatig meldingen van verbranding en verdrinking als gevolg van heet badwater. Badincidenten ontstaan bijvoorbeeld omdat een medewerker niet goed let op de temperatuur van het water, niet goed weet hoe de thermostaatknop wordt bediend, signalen van cliënt niet altijd herkent of doordat er onervaren medewerkers worden ingezet.
ZiekenhuiszorgProcesafwijking
Incident zonder schade / Near miss
Incident met schade
Calamiteit
Onjuiste afhandeling archivering dossier. Tijdens begin van nachtdienst dossier van een patiënt gevonden die tijdens de dagdienst is geweest. Dagdienst had dossier moeten afgeven bij administratie.
Tijdens controle patiënt bleek de sondevoeding op dubbele intake te staan. De pomp bleek verkeerd ingesteld te staan. Na ontdekking is de snelheid aangepast. Dit had geen gevolgen voor de patiënt.
Patiënt niet teruggelegd in Zweedse band. Patiënt is daardoor gevallen met een hoofdwond als gevolg.
Heftige brand in operatiekamer waarbij de patiënte, die geopereerd werd, is omgekomen.
Defibrillator niet aangesloten op stroomnet, waardoor de accu leeg raakt. Ontdekt bij routine controle. Geen patiënt bij betrokken.
Patiënt heeft op de SEH een nekkraag nodig ivm mogelijk nekwervelletsel. Geen nekkraag op voorraad. Hoofd van patiënt 20 minuten vast gehouden totdat fotos uitsluitsel gaven van wel of geen fractuur. Gelukkig geen fractuur.
Patiënt heeft gedurende 2 ½ dag geen vocht toegediend gekregen, met als gevolg dat de patiënt te weinig heeft geplast en dat de nierfuncties zijn verstoord.
Twee patiënten werden gestikt aangetroffen, hangend naast het bed. Dit nadat er in beide gevallen eerdere onveilige situaties waren geweest waarbij of de patiënt zelf kans had gezien uit de band te kruipen, dan wel dat de patiënt ook hangend naast de band was aangetroffen. Beide patiënten waren ernstig (patiënt A) dan wel wisselend tot matig delirant (patiënt B). Het gegeven dat er steeds problemen waren met de fixatie, zich uitend in: uit de band kruipen, naast het bed hangen, de bedhekken
naar beneden schuiven etc., leidde niet tot verandering in het fixatiebeleid. [bron 21]
HuisartsenzorgProcesafwijking
Incident zonder schade / Near miss
Incident met schade
Calamiteit
Een patiënt belt voor een herhalingsrecept naar de praktijk.
's Middags blijkt het geneesmiddel niet bij de apotheek te liggen.
Een patiënt belt voor een spoedafspraak omdat hij iets in het oog gekregen heeft. Hij mag meteen komen, maar de assistente vergeet dat door te geven aan de huisarts. De patiënt wacht ruim een half uur in de wachtkamer voordat de huisarts hem opmerkt.
De huisarts schrijft telefonisch een antibioticum voor bij een patiënte met een blaasontsteking. De assistente heeft de urine onderzocht en een blaasontsteking geconstateerd. Later komt hij erachter dat patiënte geen blaasontsteking heeft maar een nierbekkenontsteking.
Een 70-jarige patiënte komt tijdens een griepepidemie met griepverschijnselen op het spreekuur. Zij geeft aan druk op de borst en de huisarts wijt dat aan de griep.
Diezelfde avond overlijdt de vrouw aan een hartinfarct.
Op de huisartsenpost bestaat de afspraak dat alle contacten ICPC-gecodeerd worden. Dat blijkt in ongeveer een kwart van de gevallen te gebeuren.
Bij een wigexcisie bemerkt de huisarts dat hij als verdoving xylocaine met adrenaline optrekt. Gelukkig net op tijd vervangt hij de verdovingsvloeistof door xylocaine alleen.
De assistente stuurt de huisartsenambulance van de huisartsenpost naar heen patiënt met acute, heftige pijn op de borst. Als de auto bij het adres aankomt blijkt patiënt daar niet te zijn maar bij familie vier straten verderop. Dat levert in deze acute situatie onnodig tijdverlies op.
De assistente beoordeelt s middags het telefoontje van een 65-jarige patiënt met plotselinge heftige buikklachten als niet-spoedeisend en geeft adviezen passend bij een buikgriep. Ze geeft het bericht niet door aan de huisarts. In de loop van de avond stuurt de dienstdoende huisarts de patiënt met spoed naar het ziekenhuis onder verdenking van een gebarsten aneurysma. Verpleeg- en verzorgingshuizen en thuiszorg
Procesafwijking
Incident zonder schade / Near miss
Incident met schade
Calamiteit
volgt
- Wie?
-
Wie meldt?
- Hoe?
-
Hoe kan de meldingsbereidheid worden beïnvloed?
Er is een aantal factoren aan te wijzen die de meldingsbereidheid van zorgverleners positief kunnen beïnvloeden:
1. Duidelijke meldingscriteria
De meldingsbereidheid van zorgverleners wordt belemmerd wanneer niet duidelijk is in welke situatie gemeld dient te worden. Deze onduidelijkheid heeft tot gevolg dat zorgverleners een situatie mogelijk niet interpreteren als een incident maar als 'horend bij het vak' (bv. verbale agressie). Indien de zorgorganisatie ervoor kiest dat 'alles wat niet de bedoeling is' gemeld kan worden, dan is het van belang dat dit duidelijk wordt gecommuniceerd naar alle betrokkenen. Dit betekent dat zorgverleners weten dat ook procesafwijkingen en incidenten (LIZ-model stap 1: Meldingsbereidheid) zonder schade een melding waard zijn.
2. Terugkoppeling
De meldingsbereidheid van zorgverleners wordt belemmerd wanneer niet duidelijk is wat er met hun melding gebeurt. Het is voor zorgverleners belangrijk om in te zien dat hun investering van tijd en moeite zinvol is. Dit betekent dat zij informatie moeten verkrijgen over hetgeen met hun melding is gebeurd (bv. opgenomen in trendrapportage, geleid tot verbeteractie op afdelingsniveau). Zorgverleners kunnen geïnformeerd worden door terugkoppeling of doordat zijzelf met behulp van een incidenten-volgsysteem kunnen inzien wat met de melding gedaan is.
3. Veilig melden
Het begrip 'veilig' staat voor het vrijwaren van de melder voor arbeidsrechtelijke en strafrechtelijke procedures. Zorgverleners kunnen vrezen voor de situatie dat door hen gemelde incidenten kunnen worden gebruikt voor disciplinaire maatregelen en juridische procedures. Hierdoor kan de meldingsbereidheid afnemen. Om die reden zullen zorgaanbieders moeten garanderen dat:- er een scheiding is aangebracht tussen LIZ, gericht op verbeteren van de kwaliteit van de zorg, enerzijds en procedures en systemen (klachten van patiënten/cliënten, functioneringsgesprekken e.d.) voor het treffen van maatregelen en sancties gericht op individuele zorgverleners anderzijds;
- informatie uit LIZ niet mag worden benut voor het treffen van maatregelen gericht op individuele zorgverleners;
- informatie uit LIZ niet mag worden verstrekt aan derden, tenzij de zorgaanbieder daar door wet of rechterlijke macht toe wordt verplicht.
Bekijk de juridische informatie over veilig melden (LIZ-model: Juridisch kader).
4. Een toegankelijk en duidelijk registratieformulier
Klik hier voor meer informatie over het 'registratieformulier'.
Instrumenten voor inzicht in de veiligheidscultuur
De veiligheidscultuur van een afdeling of organisatie bepaalt deels de kwaliteit van de geleverde zorg en beïnvloedt het vóórkomen, melden en leren van incidenten sterk. Daarom is het creëren van een cultuuromslag vaak noodzakelijk om veranderingen ter bevordering van de veiligheid en kwaliteit van de geleverde zorg in te voeren. Om dit te realiseren is inzicht in de huidige veiligheidscultuur van belang. Er zijn meetmethoden ontwikkeld om de cultuur binnen uw afdeling of organisatie te meten:
Tool COMPaZ
De tool COMPaZ (Cultuur Onderzoek onder Medewerkers over de Patiëntveiligheid in Ziekenhuizen) is een vragenlijst die wordt afgenomen onder medewerkers van een afdeling of organisatie. U krijgt een beeld in welke mate er sprake is van een veiligheidscultuur aan de hand van elf onderwerpen. Op deze manier krijgt u inzicht in aandachtspunten om de vereiste randvoorwaarden voor patiënt/cliëntveiligheid te creëren.
IZEP
IZEP (Instrument voor Zelfevaluatie van de Patiëntveiligheidscultuur) is een tool waarmee u binnen uw afdeling of organisatie met een multidisciplinair team aan de slag gaat. De veiligheidscultuur wordt beoordeeld aan de hand van negen onderwerpen. IZEP is met name een instrument dat de discussie over patiënt/cliëntveiligheid bevordert. Verbeterpunten worden inzichtelijk en u stelt zelf een verbeterplan op.


